-
科室:
眼底病科
-
别名:
葡萄膜大脑炎综合征
神经-全葡萄膜炎综合征
葡萄膜脑膜脑炎综合征
-
症状:
头痛
-
发病部位:
暂无
-
多发人群:
自体免疫性疾病者
-
相关疾病:
暂无
伏格特-小柳-原田综合征又称色素膜-脑膜炎综合征、色素膜-脑膜脑炎、弥漫性色素膜炎综合征,是一种有特异性全身症状的急性弥漫性色素膜炎。其特征为:①突发性色素膜炎;②眉毛及毛发变白、秃发及白癜风等皮肤损害;③头痛、头晕、恶心等神经系统表现;④耳鸣、耳聋及眩晕等内耳症状。 在国际文献中,伏格特-小柳-原田病和伏格特-小柳-原田综合征基本可以互换使用。伏格特-小柳-原田病包括3种疾病,即小柳病、原田病和伏格特-小柳-原田病。所谓小柳病是指仅出现眼前段的炎症,实际上此种类型并不存在,到目前为止尚未发现仅表现为前葡萄膜炎的患者;所谓原田病是指患者仅出现眼后段病变,如脉络膜炎、脉络膜视网膜炎、视盘炎等,并且易于引起渗出性视网膜脱离,不出现前葡萄膜炎或仅有轻微的前葡萄膜炎;所谓伏格特-小柳-原田病是指既出现上述脉络膜炎、脉络膜视网膜炎的眼后段病变,又出现前葡萄膜炎的眼前段改变。实际上原田病和伏格特-小柳-原田病是同一疾病在不同阶段的表现,在疾病早期典型地表现为所谓原田病的表现。如患者得到及时有效的治疗,炎症即逐渐消退,不出现前葡萄膜炎。如治疗不及时或治疗方法不正确,即可出现前葡萄膜炎。[收起]
伏格特-小柳-原田综合征又称色素膜-脑膜炎综合征、色素膜-脑膜脑炎、弥漫性色素膜炎综合征,是一种有特异性全身症状的急性弥漫性色素膜炎。其特征为:①突发性色素膜炎;②眉毛及毛发变白、秃发及白癜风等皮肤损害;③头痛、头晕、恶心等神经系统表现;④耳鸣、耳聋及眩晕等内耳症状。 在国际文献中,伏格特-小柳-原田病和伏格特-小柳-原田综合征基本可以互换使用。伏格特-小柳-原田病包括3种疾病,即小柳病、原田病和伏格特-小柳-原田病。所谓小柳病是指仅出现眼前段的炎症,实际上此种类型并不存在,到目前为止尚未发现仅表现为前葡萄膜炎的患者;所谓原田病是指患者仅出现眼后段病变,如脉络膜炎、脉络膜视网膜炎、视...[详细]
伏格特-小柳-原田综合征的病因尚不完全清楚,主要与自身免疫反应及感染因素有关。
本病发病机制还不很清楚。可能是细胞免疫和体液免疫共同作用而致病。 1.细胞免疫造成组织损伤 这种损伤是由淋巴细胞介导的。实验证实,本病病人的淋巴细胞受黑色素细胞表面抗原致敏,致敏的淋巴细胞是把黑色素作为靶细胞来进行攻击的。也就是说,黑色素细胞既是免疫反应的抗原,也是受致敏淋巴细胞攻击而遭受破坏的靶细胞。现已从病人体内检出针对色素膜各种成分的抗体,其中最重要的抗体是针对黑色素细胞表面抗原抗体。该抗体是通过抗依赖性细胞介导的细胞毒性作用机制来破坏黑色素细胞,说明它是通过体液免疫而引起的自身免疫。 杉浦清治认为,本病是一种黑色素细胞特异性自身免疫性疾病。诱发这种自身免疫的抗原位于黑色素细胞表面。在正常人,由于抗体免疫监视系统起作用,所以免疫活性细胞不发生对自身黑色素细胞的免疫攻击作用,此种状态称为免疫耐受性。而患本病时,可能由于以下两种因素终止了这种对自身黑色素细胞的免疫耐受性:①免疫监视系统功能原发性障碍;②黑色素细胞发生了某种变化,使细胞表面的抗原性受到修饰。 2.免疫遗传学在致病中的作用 现已知许多自身免疫病与人类白细胞抗原(HLA)密切相关。杉浦清治检测了一组病人的HLA-A、B、D位点抗原,结果HLA-BW54抗原的频率为45.2%,对照组为13.2%;LD-Wa抗原为66.7%,对照组为16%;HLA-BW54的相对危险率为4.9,LD-Wa为10.5,即携带这两种抗原的发病率分别是不携带者的4.9倍和10.5倍。HLA-BW54、LD-Wa分别为HLA-B、D位点抗原,白人中无这两种抗原,因而被认为是远东地区人所特有的抗原。本病多见于日本和东方人,而少见于欧美白人,这也说明本病与免疫遗传学密切相关。Ohno也证实本病病人DR4及MT3的相对危险率分别较对照增加15.2倍和74.5倍。本病与其他自身免疫病一样,也是与HLA-D(DR)位点抗原(MT3)有密切相关作用的。经检测D(DR)位点抗原的所有病例,其MT3均为阳性,从而表明本病与免疫遗传学因素极为相关。DR4及MT3也是日本人和远东人所特有的抗原。伏格特-小柳-原田综合征与HLA的相关作用见。 3.病理 本病典型的病理改变是脉络膜组织学所见:病变是由淋巴细胞、浆细胞包绕上皮样细胞和多核巨细胞而形成的结节性肉芽肿病变,中心无坏死灶。上皮样细胞是具有清楚细胞质的大型细胞,内含较多的细胞器、溶酶体和吞噬体。在吞噬体内可见有黑色素颗粒。可见有向脉络膜面内突出的达-富(Delen-Fuchs)结节,该种结节是由变性的视网膜色素上皮细胞和上皮样细胞组成的。虹膜睫状体的病理改变在本质上与脉络膜改变相同,系由上皮样细胞、淋巴细胞和浆细胞等构成的病灶,有时可见有淋巴细胞的有丝分裂征象,但在虹膜内上皮样细胞形成不及脉络膜内明显。 角膜环上皮黑色素细胞及黑色素颗粒减少,而郎汉细胞增多。正常郎汉细胞仅见于浅层,而本病在基底层也能看到。 皮肤的病理改变与角膜环上皮改变相同,即黑色素细胞及黑色素颗粒减少,郎汉细胞增加,这种细胞也见于基底层。在表皮内可见有少量的淋巴细胞及轻度炎性细胞浸润。真皮内一般无黑色素细胞,但在臀部“蒙古斑”所在处可以见到被认为是由母斑衍生而来的黑色素细胞,并有黑色素细胞同淋巴细胞连接融合现象,这与色素膜中所见完全相同。真皮内细胞浸润很轻,无上皮样细胞形成,偶尔也可见有淋巴细胞浸润伴有上皮样细胞。真皮内除有郎汉细胞外,尚有与杆状颗粒细胞完全相同的细胞,该种细胞具有活跃的游走性和吞噬功能。 根据观察到的黑色素细胞特征,可将其分为浅表型和深部型。色素膜、脑膜、内耳和真皮内的黑色素细胞属于深部型,而角膜环上皮、表皮内的黑色素细胞属于浅表型。两型黑色素细胞的特征有明显差异,即深部型黑色素细胞失去合成黑色素的功能,在电镜下可见此型细胞的细胞壁薄,基底膜不完整;相反,浅表型黑色素细胞具有活跃的黑色素合成功能,细胞膜无深部型基底膜特征。[收起]
本病发病机制还不很清楚。可能是细胞免疫和体液免疫共同作用而致病。 1.细胞免疫造成组织损伤 这种损伤是由淋巴细胞介导的。实验证实,本病病人的淋巴细胞受黑色素细胞表面抗原致敏,致敏的淋巴细胞是把黑色素作为靶细胞来进行攻击的。也就是说,黑色素细胞既是免疫反应的抗原,也是受致敏淋巴细胞攻击而遭受破坏的靶细胞。现已从病人体内检出针对色素膜各种成分的抗体,其中最重要的抗体是针对黑色素细胞表面抗原抗体。该抗体是通过抗依赖性细胞介导的细胞毒性作用机制来破坏黑色素细胞,说明它是通过体液免疫而引起的自身免疫。 杉浦清治认为,本病是一种黑色素细胞特异性自身免疫性疾病。诱发这种自身免疫的抗原...[详细]
可分为前驱期、眼病期和恢复期三期。典型病例不仅有眼部症状,而且还有脑膜、内耳和皮肤症状。 1.前驱期 在眼部症状之前,多数病人有持续数天的上感样症状,主诉头痛、眩晕、低热、嗳气、全身不适、疲乏无力和眼窝深部疼痛等。此期可有全身关节肌肉疼痛。 2.眼病期 继前驱期症状之后,常双眼同时或先后发病,呈突发性色素膜炎。约70%的病人主诉双眼视力急剧下降,约30%的病人先出现一侧眼视力下降,而另一侧眼也相继发生视力下降,两眼视力障碍相隔为1~3天,长者可相隔10天。如果进行眼底检查,则可发现无自觉症状的一侧眼也已发生病变。原田型以渗出性脉络膜炎为主,多合并有广泛性视网膜剥离,前色素膜炎不显著,故不合并白内障和青光眼,眼后部炎症经较长时间可以消退,脉络膜虽萎缩但仍可保持相当好的视力。病程早期,色素膜炎通常发生于眼球后极附近,乳头常发红、肿胀,在病变附近的视网膜或黄斑部附近,可发生局限性视网膜剥离,眼底荧光造影显示有相当于这种病变的荧光漏出斑。随着病情发展,视网膜下渗出液也逐渐融合扩大,渗出液逐渐增多,可引起继发性严重视网膜剥离。炎症很快即可波及前眼部,可引起前房微尘样沉着。炎症周围肿胀明显,角膜后部有羊毛脂样沉着物,在瞳孔边缘和虹膜内可形成小结节。伏格特-小柳型者前后色素膜均有炎症,但以前色素膜虹膜睫状体炎为主,可继发青光眼和白内障,最后,多导致眼球萎缩而失明,表现为视力减退;睫状体充血,角膜后沉淀,房水中有浮游细胞,虹膜充血、变色,可见新生血管、出血,虹膜萎缩,虹膜后粘连,瞳孔对光反应迟钝、缩小、闭锁,继发性白内障、玻璃体浑浊等;视乳头水肿、充血;视网膜水肿、出血,脉络膜也有渗出物,视网膜剥离(部分可自行恢复)。此期常合并脑膜和内耳症状,早期约15%的病人触摩头发有粗糙音响,并有头发感觉过敏。 3.恢复期 起病两个月后,色素膜炎开始消退,视网膜下渗出液吸收,视网膜周围出现小白斑,眼底色素萎缩、沉积,可出现继发性青光眼,眼球萎缩。在此期可出现眼的色素脱失,最早发生于角膜环,并常在起病一个月内发生,尤其容易发生于角膜环上部。在起病2~3个月后,眼底因色素脱失可变为橘红色,常呈晚霞样眼底。还有头发、眉毛、睫毛变白,可有部分或广泛性秃发,呈暂时或永久性,于头面部、躯干部或四肢皮肤上可见有白癜风。 4.神经系统症状 多数病人在前驱期和眼病期可出现发热、头痛、头晕、恶心,甚至意识障碍。查体可见有不同程度的脑膜刺激症状、颈项强直、克氏征阳性和病理性脑电图,有时可查见部分病人有脑神经麻痹、颅内压增高、脑脊液蛋白质和淋巴细胞增高,可出现异常蛋白曲线。 5.内耳功能障碍 有耳鸣、耳聋、眩晕和平衡障碍,自前驱期到眼病期均可发生。内耳功能障碍通常在起病2~3个月后消失,但在重症病例,可于数年内仍有眩晕,偶可发生完全性耳聋。[收起]
可分为前驱期、眼病期和恢复期三期。典型病例不仅有眼部症状,而且还有脑膜、内耳和皮肤症状。 1.前驱期 在眼部症状之前,多数病人有持续数天的上感样症状,主诉头痛、眩晕、低热、嗳气、全身不适、疲乏无力和眼窝深部疼痛等。此期可有全身关节肌肉疼痛。 2.眼病期 继前驱期症状之后,常双眼同时或先后发病,呈突发性色素膜炎。约70%的病人主诉双眼视力急剧下降,约30%的病人先出现一侧眼视力下降,而另一侧眼也相继发生视力下降,两眼视力障碍相隔为1~3天,长者可相隔10天。如果进行眼底检查,则可发现无自觉症状的一侧眼也已发生病变。原田型以渗出性脉络膜炎为主,多合并有广泛性视网膜剥离,前色...[详细]
眼病期多合并有广泛性视网膜剥离,膜周围出现小白斑,眼底色素萎缩、沉积,还可出现继发性青光眼,眼球萎缩。脑神经麻痹,偶可发生完全性耳聋。皮肤可并发白癜风。
1.腰椎穿刺 腰椎穿刺和脑脊液检查是一项有用的辅助性实验室检查,但在临床应用上并不广泛。这是因为在大多数患者中,根据病史、临床检查和荧光素眼底血管造影检查等即可明确诊断。患者的脑脊液改变主要表现为淋巴细胞增多。在炎症发生后1周内,约80%的患者出现脑脊液淋巴细胞增多,1~3周则有97%的患者出现此种改变。脑脊液淋巴细胞增多一般于8周内消失。炎症复发时,一般不再出现脑脊液淋巴细胞增多,因此对慢性迁延不愈的葡萄膜炎患者和复发性葡萄膜炎患者进行此项检查已没有诊断价值。 2.免疫学检查 伏格特-小柳-原田病可引起多种免疫学异常,如血清中抗葡萄膜、抗感光细胞外段、抗视网膜S抗原、抗Müller细胞等的抗体。患者血清IgD水平、γ-干扰素水平也有升高。但这些改变都不具有特异性,因此在确定诊断方面意义不大。对患者进行HLA抗原分型检查发现HLA-DR4、HLA-DRw53抗原阳性,对诊断有所帮助。[收起]
1.腰椎穿刺 腰椎穿刺和脑脊液检查是一项有用的辅助性实验室检查,但在临床应用上并不广泛。这是因为在大多数患者中,根据病史、临床检查和荧光素眼底血管造影检查等即可明确诊断。患者的脑脊液改变主要表现为淋巴细胞增多。在炎症发生后1周内,约80%的患者出现脑脊液淋巴细胞增多,1~3周则有97%的患者出现此种改变。脑脊液淋巴细胞增多一般于8周内消失。炎症复发时,一般不再出现脑脊液淋巴细胞增多,因此对慢性迁延不愈的葡萄膜炎患者和复发性葡萄膜炎患者进行此项检查已没有诊断价值。 2.免疫学检查 伏格特-小柳-原田病可引起多种免疫学异常,如血清中抗葡萄膜、抗感光细胞外段、抗视网膜S抗原、抗Müll...[详细]
1.听力检查 在发病后3个月内进行听力检查,约有80%的病人有感觉性耳聋,一般为对高音域听觉障碍,显示为高频音渐增或高频音骤降时听力下降。主诉耳鸣者有时可合并外周性前庭功能失调。 2.放射学检查 CT如发现脉络膜增厚、严重视网膜脱离、玻璃体浑浊等,对本病诊断有帮助,但不能区分巩膜和脉络膜的炎症。核磁共振(MRI)则能将巩膜炎和脉络膜炎区分开,是诊断本病有价值的检查。 3.荧光素眼底血管造影检查 荧光素眼底血管造影检查对诊断伏格特-小柳-原田病有重要价值,在疾病的不同时期,造影的改变可有很大不同。 (1)葡萄膜炎急性期的荧光素眼底血管造影改变:在葡萄膜炎发生一段时间内,通常称为炎症的急性期(实际上包括了后葡萄膜炎期和前葡萄膜受累期),荧光素眼底血管造影检查主要表现为视网膜色素上皮水平的多发性点状强荧光,这些荧光点逐渐扩大,并致使荧光素进入视网膜下液和视网膜色素上皮下液。强荧光点位于脉络膜炎症部位,染料来自脉络膜毛细血管,并进入视网膜下间隙,勾画出多灶性视网膜神经上皮脱离的轮廓。葡萄膜炎期的另外一个特征是出现放射状的脉络膜荧光暗带和亮带,此是由肿胀的脉络膜皱褶所致;此外视盘渗漏也是常见的改变,偶尔见到黄斑水肿、局灶性视网膜血管扩张和渗漏。 (2)前葡萄膜炎复发期的荧光素眼底血管造影改变:在前葡萄膜炎复发期,眼后段的炎症一般呈慢性炎症和轻度的炎症,炎症性渗出多可被吸收,此时典型的造影改变为虫蚀样荧光外观和窗样缺损,弥漫性视网膜色素上皮损害者则出现椒盐样强或弱的荧光改变(图1)。此外还可看到点状染色、视盘强荧光、出血遮蔽荧光、黄斑水肿所致的花瓣状强荧光,偶尔见到色素上皮脱离所致的局限性强荧光。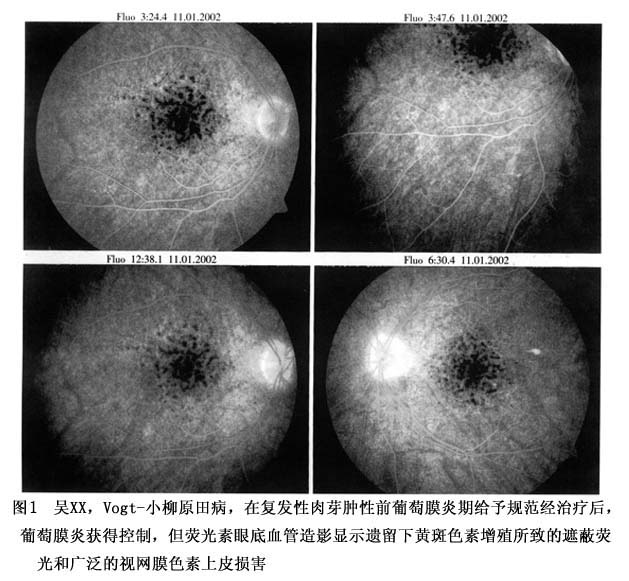 4.吲哚青绿眼底血管造影检查 伏格特-小柳-原田病的吲哚青绿血管造影改变随病程不同有很大改变。 (1)葡萄膜炎急性期:在葡萄膜炎急性期(后葡萄膜炎期和前葡萄膜受累期)吲哚青绿眼底血管造影的改变有弱荧光黑斑、局灶性强荧光脉络膜血管改变和视盘染色。 ①弱荧光黑斑:此综合征可以出现3种类型的弱荧光黑斑:A.在造影早期出现的片状弱荧光暗区,其边缘较模糊,随造影时间延长,弱荧光黑斑逐渐变浅或消失,并出现节段性脉络膜血管扩张、荧光节段性增强;B.晚期出现融合的弱荧光区,表现为多个类圆形弱荧光区或不规则的弱荧光区,可大致勾画出神经上皮脱离的边界;C.散布于整个眼底的多发性弱荧光斑,此种弱荧光黑斑在造影早期即可出现,大小相对一致,一些弱荧光黑斑相互融合成大的弱荧光区,但荧光可强弱不等,一些部位可见局灶性的强荧光。 ②局灶性强荧光:此种局灶性强荧光一般在造影数分钟后或造影中期出现,位于弱荧光区边缘或弱荧光区之间,代表了活动性脉络膜炎症区域。 ③脉络膜血管改变:脉络膜血管改变主要包括血管节段性扩张(图2)、血管壁染色及渗漏;涡静脉也可受累,表现为扩张及边缘模糊,这些改变在造影数分钟内最为明显。
4.吲哚青绿眼底血管造影检查 伏格特-小柳-原田病的吲哚青绿血管造影改变随病程不同有很大改变。 (1)葡萄膜炎急性期:在葡萄膜炎急性期(后葡萄膜炎期和前葡萄膜受累期)吲哚青绿眼底血管造影的改变有弱荧光黑斑、局灶性强荧光脉络膜血管改变和视盘染色。 ①弱荧光黑斑:此综合征可以出现3种类型的弱荧光黑斑:A.在造影早期出现的片状弱荧光暗区,其边缘较模糊,随造影时间延长,弱荧光黑斑逐渐变浅或消失,并出现节段性脉络膜血管扩张、荧光节段性增强;B.晚期出现融合的弱荧光区,表现为多个类圆形弱荧光区或不规则的弱荧光区,可大致勾画出神经上皮脱离的边界;C.散布于整个眼底的多发性弱荧光斑,此种弱荧光黑斑在造影早期即可出现,大小相对一致,一些弱荧光黑斑相互融合成大的弱荧光区,但荧光可强弱不等,一些部位可见局灶性的强荧光。 ②局灶性强荧光:此种局灶性强荧光一般在造影数分钟后或造影中期出现,位于弱荧光区边缘或弱荧光区之间,代表了活动性脉络膜炎症区域。 ③脉络膜血管改变:脉络膜血管改变主要包括血管节段性扩张(图2)、血管壁染色及渗漏;涡静脉也可受累,表现为扩张及边缘模糊,这些改变在造影数分钟内最为明显。 ④视盘染色:此种染色主要见于有视盘明显受累的患者,强度一般低于荧光素眼底血管造影的视盘染色,染色也没那么均匀,并且视盘整体上呈弱荧光。 ⑤其他改变:视网膜脱离时可见视网膜血管在脱离区与非脱离区不在同一水平,脱离区的脉络膜血管模糊,边界不清。 (2)葡萄膜炎慢性期和复发期(前葡萄膜炎复发期)的改变:总体而言在前葡萄膜炎复发期,吲哚青绿血管造影改变没有急性期改变那么典型,在有脉络膜活动性炎症时,仍可见到弱荧光斑、局灶性强荧光和前述的脉络膜血管改变。 5.超声波检查 尽管伏格特-小柳-原田病的诊断多是基于临床检查和荧光素眼底血管造影检查的结果,但患者往往有虹膜后粘连,瞳孔难以扩大。此外,有些患者可有明显的晶状体混浊,这些均可影响眼底的可见性。对这些患者,超声波检查为诊断提供了重要的证据。最近Foster等详细描述了此综合征的眼部超声改变,这些包括:①弥漫性后极部脉络膜低至中度反射性增厚;②渗出性视网膜脱离局限于后极部或下方;③一定程度的玻璃体混浊,不伴有玻璃体的后脱离;④后部巩膜或表层巩膜增厚。 伏格特-小柳-原田病的超声改变应与其他疾病所致的改变相鉴别:①后部巩膜炎(见鉴别诊断);②良性反应性淋巴样增生,此种疾病可出现虹膜、睫状体和脉络膜弥漫性淋巴细胞浸润,引起前葡萄膜炎、渗出性视网膜脱离以及视网膜色素上皮变化,但90%的患者为单侧受累,并且炎症还可延伸至球后组织,超声波检查发现低反射性脉络膜增厚;③弥漫性脉络膜恶性淋巴瘤和其他肿瘤,此病少见,超声波检查结果类似于此综合征的改变,出现低反射性脉络膜增厚。但是大多数患者为单眼受累。在淋巴瘤或白血病受累眼,少至1~2mm的脉络膜增厚也可被超声波检查所发现。但Kincaid等则认为此综合征与肿瘤的脉络膜浸润在超声波检查方面有时很难鉴别。 6.眼电生理检查 眼电图(EOG)和视网膜电流图(ERG)方面的检查在伏格特-小柳-原田病诊断中无特异性,但对于屈光介质混浊者或进行随访观察可能有一定的意义。在前驱期和葡萄膜炎期EOG振幅降低,在慢性期,EOG振幅逐渐恢复。随着病程延长,患者L/D之比明显下降,在小于1.8者,在5年以下组为6.9%,5~10年组为26%,在10年以上组为87%。在炎症活动期眼静息电位的反应仍正常,在慢性期当视网膜色素上皮脱色素时,视网膜色素上皮对渗透压改变的敏感性降低。有人发现ERG在发病期表现为a、b波振幅降低,并可维持相当长一段时间,在慢性期和慢性复发期则逐渐恢复。病程越长,ERG改变者所占比例也越高,病程在5年以下者,55%显示暗适应ERG的b波振幅降低,在10年以上的患者中,均显示b波降低。闪光ERG振幅小于40μV在5年以下的患者中为9.7%,在10年以上者中占60%。暗适应ERG b波反映的是视杆细胞的功能,而闪光ERG则是反映视锥细胞的功能,从上述结果可以看出,伏格特-小柳-原田病对视杆细胞的损害要大于对视锥细胞的损害。 7.超声生物显微镜检查 超声生物显微镜(ultra-sound biomicroscope,UBM)是近年来出现的用于眼前段组织结构和疾病检查的一种超声检查方法。它不但对虹膜病变有较好的评价作用,还对用一般方法不易被观察到的睫状体及附近结构改变进行准确的评价。伏格特-小柳-原田病在早期虽然主要累及脉络膜,但虹膜睫状体也往往受累,表现为虹膜前、后粘连,后房纤维素性渗出,有时后房纤维素性渗出物可将后房分隔成数个后房(图3)。睫状体水肿、增厚,附近可见炎性渗出物,在个别患者尚可观察到睫状体的脱离,此种脱离有时可延伸至周边部,引起脉络膜脱离。
④视盘染色:此种染色主要见于有视盘明显受累的患者,强度一般低于荧光素眼底血管造影的视盘染色,染色也没那么均匀,并且视盘整体上呈弱荧光。 ⑤其他改变:视网膜脱离时可见视网膜血管在脱离区与非脱离区不在同一水平,脱离区的脉络膜血管模糊,边界不清。 (2)葡萄膜炎慢性期和复发期(前葡萄膜炎复发期)的改变:总体而言在前葡萄膜炎复发期,吲哚青绿血管造影改变没有急性期改变那么典型,在有脉络膜活动性炎症时,仍可见到弱荧光斑、局灶性强荧光和前述的脉络膜血管改变。 5.超声波检查 尽管伏格特-小柳-原田病的诊断多是基于临床检查和荧光素眼底血管造影检查的结果,但患者往往有虹膜后粘连,瞳孔难以扩大。此外,有些患者可有明显的晶状体混浊,这些均可影响眼底的可见性。对这些患者,超声波检查为诊断提供了重要的证据。最近Foster等详细描述了此综合征的眼部超声改变,这些包括:①弥漫性后极部脉络膜低至中度反射性增厚;②渗出性视网膜脱离局限于后极部或下方;③一定程度的玻璃体混浊,不伴有玻璃体的后脱离;④后部巩膜或表层巩膜增厚。 伏格特-小柳-原田病的超声改变应与其他疾病所致的改变相鉴别:①后部巩膜炎(见鉴别诊断);②良性反应性淋巴样增生,此种疾病可出现虹膜、睫状体和脉络膜弥漫性淋巴细胞浸润,引起前葡萄膜炎、渗出性视网膜脱离以及视网膜色素上皮变化,但90%的患者为单侧受累,并且炎症还可延伸至球后组织,超声波检查发现低反射性脉络膜增厚;③弥漫性脉络膜恶性淋巴瘤和其他肿瘤,此病少见,超声波检查结果类似于此综合征的改变,出现低反射性脉络膜增厚。但是大多数患者为单眼受累。在淋巴瘤或白血病受累眼,少至1~2mm的脉络膜增厚也可被超声波检查所发现。但Kincaid等则认为此综合征与肿瘤的脉络膜浸润在超声波检查方面有时很难鉴别。 6.眼电生理检查 眼电图(EOG)和视网膜电流图(ERG)方面的检查在伏格特-小柳-原田病诊断中无特异性,但对于屈光介质混浊者或进行随访观察可能有一定的意义。在前驱期和葡萄膜炎期EOG振幅降低,在慢性期,EOG振幅逐渐恢复。随着病程延长,患者L/D之比明显下降,在小于1.8者,在5年以下组为6.9%,5~10年组为26%,在10年以上组为87%。在炎症活动期眼静息电位的反应仍正常,在慢性期当视网膜色素上皮脱色素时,视网膜色素上皮对渗透压改变的敏感性降低。有人发现ERG在发病期表现为a、b波振幅降低,并可维持相当长一段时间,在慢性期和慢性复发期则逐渐恢复。病程越长,ERG改变者所占比例也越高,病程在5年以下者,55%显示暗适应ERG的b波振幅降低,在10年以上的患者中,均显示b波降低。闪光ERG振幅小于40μV在5年以下的患者中为9.7%,在10年以上者中占60%。暗适应ERG b波反映的是视杆细胞的功能,而闪光ERG则是反映视锥细胞的功能,从上述结果可以看出,伏格特-小柳-原田病对视杆细胞的损害要大于对视锥细胞的损害。 7.超声生物显微镜检查 超声生物显微镜(ultra-sound biomicroscope,UBM)是近年来出现的用于眼前段组织结构和疾病检查的一种超声检查方法。它不但对虹膜病变有较好的评价作用,还对用一般方法不易被观察到的睫状体及附近结构改变进行准确的评价。伏格特-小柳-原田病在早期虽然主要累及脉络膜,但虹膜睫状体也往往受累,表现为虹膜前、后粘连,后房纤维素性渗出,有时后房纤维素性渗出物可将后房分隔成数个后房(图3)。睫状体水肿、增厚,附近可见炎性渗出物,在个别患者尚可观察到睫状体的脱离,此种脱离有时可延伸至周边部,引起脉络膜脱离。 [收起]
1.听力检查 在发病后3个月内进行听力检查,约有80%的病人有感觉性耳聋,一般为对高音域听觉障碍,显示为高频音渐增或高频音骤降时听力下降。主诉耳鸣者有时可合并外周性前庭功能失调。 2.放射学检查 CT如发现脉络膜增厚、严重视网膜脱离、玻璃体浑浊等,对本病诊断有帮助,但不能区分巩膜和脉络膜的炎症。核磁共振(MRI)则能将巩膜炎和脉络膜炎区分开,是诊断本病有价值的检查。 3.荧光素眼底血管造影检查 荧光素眼底血管造影检查对诊断伏格特-小柳-原田病有重要价值,在疾病的不同时期,造影的改变可有很大不同。 (1)葡萄膜炎急性期的荧光素眼底血管造影改变:在葡萄膜炎发生一...[详细]
[收起]
1.听力检查 在发病后3个月内进行听力检查,约有80%的病人有感觉性耳聋,一般为对高音域听觉障碍,显示为高频音渐增或高频音骤降时听力下降。主诉耳鸣者有时可合并外周性前庭功能失调。 2.放射学检查 CT如发现脉络膜增厚、严重视网膜脱离、玻璃体浑浊等,对本病诊断有帮助,但不能区分巩膜和脉络膜的炎症。核磁共振(MRI)则能将巩膜炎和脉络膜炎区分开,是诊断本病有价值的检查。 3.荧光素眼底血管造影检查 荧光素眼底血管造影检查对诊断伏格特-小柳-原田病有重要价值,在疾病的不同时期,造影的改变可有很大不同。 (1)葡萄膜炎急性期的荧光素眼底血管造影改变:在葡萄膜炎发生一...[详细]
目前公认的诊断标准如下: 1.无眼睛外伤或手术史。 2.以下任何3项表现:(1)双侧虹膜睫状体炎;(2)后色素膜炎,包括渗出性视网膜脱离、视盘充血或水肿、黄斑水肿、晚霞样眼底(视网膜色素脱失);(3)神经性耳鸣,颈强直,脑神经或中枢神经症状,或脑脊液淋巴细胞增多;(4)皮肤发现,如脱发、白发症或白斑。
1.全身治疗 治疗的关键是病程早期应用大剂量糖皮质激素抑制渗出物机化,终止淋巴细胞进一步致敏,尤其重要的是抑制致敏的淋巴细胞分裂增殖。可用大剂量糖皮质激素静滴,如甲泼尼龙(甲基泼尼松龙)每天200~240mg,同时并用甘露醇每天250~500ml。甲泼尼龙需每两天减量10~20mg,到每天用量为5~10mg时停药,同时要立即应用ACTH,每天25U,每隔3天肌注1次。经此方案治疗后,血中皮质醇水平可很快恢复,此时可根据临床症状的轻重,酌情改为口服泼尼松。除静脉滴注疗法外,也可采用口服给药法,开始用泼尼松每天60~80mg(或每天1mg/kg),分3次口服,取得充分疗效后,再慎重减量,减量速度因人而异。国外报道激素用药时间平均6个月(2个月至4年)。减药速度过快易引起复发。 无论静脉给药或口服给药,开始激素的用量都不能过小,因开始用量过小可引起病变迁延难愈。经糖皮质激素治疗不能获得满意疗效时,可用免疫疗法。此时采用免疫抑制剂还是采用免疫增强剂,是一个特别重要的问题,这是因为作用于辅助性T细胞(TH细胞),还是作用于其他T细胞亚群,其疗效完全不同。应用免疫疗法时必须进行有关免疫指标测定,尤其是细胞免疫指标的测定。简单的试验有E-玫瑰花结和PHA试验。若细胞免疫无明显低下,可用常规剂量的环磷酰胺、硫唑嘌呤或巯嘌呤(6-硫基嘌呤)等免疫抑制剂,该类药物适用于迁延性病例;若细胞免疫指标明显降低,则宜应用免疫刺激剂,如左旋咪唑、免疫核糖核酸等。 2.局部治疗 在全身治疗的同时,局部用药特别重要。对于前色素膜炎,宜用糖皮质激素作结膜下注射。球后注射时,可用泼尼松1mg与利多卡因0.2mg混合液,每3周1次。治疗期间必须经常观察是否引起眼压升高,一旦眼压升高,应立即施行脱水治疗。 当出现白内障时,在病情静止期可施行囊内摘除术,但切不可行囊外摘除术,否则会恶化病情。对继发性青光眼,可行虹膜周缘切除术,效果良好。[收起]
1.全身治疗 治疗的关键是病程早期应用大剂量糖皮质激素抑制渗出物机化,终止淋巴细胞进一步致敏,尤其重要的是抑制致敏的淋巴细胞分裂增殖。可用大剂量糖皮质激素静滴,如甲泼尼龙(甲基泼尼松龙)每天200~240mg,同时并用甘露醇每天250~500ml。甲泼尼龙需每两天减量10~20mg,到每天用量为5~10mg时停药,同时要立即应用ACTH,每天25U,每隔3天肌注1次。经此方案治疗后,血中皮质醇水平可很快恢复,此时可根据临床症状的轻重,酌情改为口服泼尼松。除静脉滴注疗法外,也可采用口服给药法,开始用泼尼松每天60~80mg(或每天1mg/kg),分3次口服,取得充分疗效后,再慎重减量,减量速度...[详细]
本病如能早期诊断,早期治疗,预后较好。通常原田型预后良好,而伏格特-小柳型预后略差。一般病程迁延在2~3个月或更长。本病容易复发,特别是早期延误治疗和治疗不彻底的病人,极易复发。
尽一切努力避免挑起机体的免疫反应是预防自身免疫性疾病的关键。 1.消除和减少或避免发病因素,改善生活环境空间,养成良好的生活习惯,防止感染,注意饮食卫生,合理膳食调配。 2.坚持锻炼身体,增加机体抗病能力,不要过度疲劳、过度消耗,戒烟戒酒。 3.早发现早诊断早治疗,树立战胜疾病的信心,坚持治疗。保持乐观情绪。 4.预防感染,预防链球菌感染是自身免疫性风湿性疾病及并发病的重要环节。


 4.吲哚青绿眼底血管造影检查 伏格特-小柳-原田病的吲哚青绿血管造影改变随病程不同有很大改变。 (1)葡萄膜炎急性期:在葡萄膜炎急性期(后葡萄膜炎期和前葡萄膜受累期)吲哚青绿眼底血管造影的改变有弱荧光黑斑、局灶性强荧光脉络膜血管改变和视盘染色。 ①弱荧光黑斑:此综合征可以出现3种类型的弱荧光黑斑:A.在造影早期出现的片状弱荧光暗区,其边缘较模糊,随造影时间延长,弱荧光黑斑逐渐变浅或消失,并出现节段性脉络膜血管扩张、荧光节段性增强;B.晚期出现融合的弱荧光区,表现为多个类圆形弱荧光区或不规则的弱荧光区,可大致勾画出神经上皮脱离的边界;C.散布于整个眼底的多发性弱荧光斑,此种弱荧光黑斑在造影早期即可出现,大小相对一致,一些弱荧光黑斑相互融合成大的弱荧光区,但荧光可强弱不等,一些部位可见局灶性的强荧光。 ②局灶性强荧光:此种局灶性强荧光一般在造影数分钟后或造影中期出现,位于弱荧光区边缘或弱荧光区之间,代表了活动性脉络膜炎症区域。 ③脉络膜血管改变:脉络膜血管改变主要包括血管节段性扩张(图2)、血管壁染色及渗漏;涡静脉也可受累,表现为扩张及边缘模糊,这些改变在造影数分钟内最为明显。
4.吲哚青绿眼底血管造影检查 伏格特-小柳-原田病的吲哚青绿血管造影改变随病程不同有很大改变。 (1)葡萄膜炎急性期:在葡萄膜炎急性期(后葡萄膜炎期和前葡萄膜受累期)吲哚青绿眼底血管造影的改变有弱荧光黑斑、局灶性强荧光脉络膜血管改变和视盘染色。 ①弱荧光黑斑:此综合征可以出现3种类型的弱荧光黑斑:A.在造影早期出现的片状弱荧光暗区,其边缘较模糊,随造影时间延长,弱荧光黑斑逐渐变浅或消失,并出现节段性脉络膜血管扩张、荧光节段性增强;B.晚期出现融合的弱荧光区,表现为多个类圆形弱荧光区或不规则的弱荧光区,可大致勾画出神经上皮脱离的边界;C.散布于整个眼底的多发性弱荧光斑,此种弱荧光黑斑在造影早期即可出现,大小相对一致,一些弱荧光黑斑相互融合成大的弱荧光区,但荧光可强弱不等,一些部位可见局灶性的强荧光。 ②局灶性强荧光:此种局灶性强荧光一般在造影数分钟后或造影中期出现,位于弱荧光区边缘或弱荧光区之间,代表了活动性脉络膜炎症区域。 ③脉络膜血管改变:脉络膜血管改变主要包括血管节段性扩张(图2)、血管壁染色及渗漏;涡静脉也可受累,表现为扩张及边缘模糊,这些改变在造影数分钟内最为明显。 ④视盘染色:此种染色主要见于有视盘明显受累的患者,强度一般低于荧光素眼底血管造影的视盘染色,染色也没那么均匀,并且视盘整体上呈弱荧光。 ⑤其他改变:视网膜脱离时可见视网膜血管在脱离区与非脱离区不在同一水平,脱离区的脉络膜血管模糊,边界不清。 (2)葡萄膜炎慢性期和复发期(前葡萄膜炎复发期)的改变:总体而言在前葡萄膜炎复发期,吲哚青绿血管造影改变没有急性期改变那么典型,在有脉络膜活动性炎症时,仍可见到弱荧光斑、局灶性强荧光和前述的脉络膜血管改变。 5.超声波检查 尽管伏格特-小柳-原田病的诊断多是基于临床检查和荧光素眼底血管造影检查的结果,但患者往往有虹膜后粘连,瞳孔难以扩大。此外,有些患者可有明显的晶状体混浊,这些均可影响眼底的可见性。对这些患者,超声波检查为诊断提供了重要的证据。最近Foster等详细描述了此综合征的眼部超声改变,这些包括:①弥漫性后极部脉络膜低至中度反射性增厚;②渗出性视网膜脱离局限于后极部或下方;③一定程度的玻璃体混浊,不伴有玻璃体的后脱离;④后部巩膜或表层巩膜增厚。 伏格特-小柳-原田病的超声改变应与其他疾病所致的改变相鉴别:①后部巩膜炎(见鉴别诊断);②良性反应性淋巴样增生,此种疾病可出现虹膜、睫状体和脉络膜弥漫性淋巴细胞浸润,引起前葡萄膜炎、渗出性视网膜脱离以及视网膜色素上皮变化,但90%的患者为单侧受累,并且炎症还可延伸至球后组织,超声波检查发现低反射性脉络膜增厚;③弥漫性脉络膜恶性淋巴瘤和其他肿瘤,此病少见,超声波检查结果类似于此综合征的改变,出现低反射性脉络膜增厚。但是大多数患者为单眼受累。在淋巴瘤或白血病受累眼,少至1~2mm的脉络膜增厚也可被超声波检查所发现。但Kincaid等则认为此综合征与肿瘤的脉络膜浸润在超声波检查方面有时很难鉴别。 6.眼电生理检查 眼电图(EOG)和视网膜电流图(ERG)方面的检查在伏格特-小柳-原田病诊断中无特异性,但对于屈光介质混浊者或进行随访观察可能有一定的意义。在前驱期和葡萄膜炎期EOG振幅降低,在慢性期,EOG振幅逐渐恢复。随着病程延长,患者L/D之比明显下降,在小于1.8者,在5年以下组为6.9%,5~10年组为26%,在10年以上组为87%。在炎症活动期眼静息电位的反应仍正常,在慢性期当视网膜色素上皮脱色素时,视网膜色素上皮对渗透压改变的敏感性降低。有人发现ERG在发病期表现为a、b波振幅降低,并可维持相当长一段时间,在慢性期和慢性复发期则逐渐恢复。病程越长,ERG改变者所占比例也越高,病程在5年以下者,55%显示暗适应ERG的b波振幅降低,在10年以上的患者中,均显示b波降低。闪光ERG振幅小于40μV在5年以下的患者中为9.7%,在10年以上者中占60%。暗适应ERG b波反映的是视杆细胞的功能,而闪光ERG则是反映视锥细胞的功能,从上述结果可以看出,伏格特-小柳-原田病对视杆细胞的损害要大于对视锥细胞的损害。 7.超声生物显微镜检查 超声生物显微镜(ultra-sound biomicroscope,UBM)是近年来出现的用于眼前段组织结构和疾病检查的一种超声检查方法。它不但对虹膜病变有较好的评价作用,还对用一般方法不易被观察到的睫状体及附近结构改变进行准确的评价。伏格特-小柳-原田病在早期虽然主要累及脉络膜,但虹膜睫状体也往往受累,表现为虹膜前、后粘连,后房纤维素性渗出,有时后房纤维素性渗出物可将后房分隔成数个后房(图3)。睫状体水肿、增厚,附近可见炎性渗出物,在个别患者尚可观察到睫状体的脱离,此种脱离有时可延伸至周边部,引起脉络膜脱离。
④视盘染色:此种染色主要见于有视盘明显受累的患者,强度一般低于荧光素眼底血管造影的视盘染色,染色也没那么均匀,并且视盘整体上呈弱荧光。 ⑤其他改变:视网膜脱离时可见视网膜血管在脱离区与非脱离区不在同一水平,脱离区的脉络膜血管模糊,边界不清。 (2)葡萄膜炎慢性期和复发期(前葡萄膜炎复发期)的改变:总体而言在前葡萄膜炎复发期,吲哚青绿血管造影改变没有急性期改变那么典型,在有脉络膜活动性炎症时,仍可见到弱荧光斑、局灶性强荧光和前述的脉络膜血管改变。 5.超声波检查 尽管伏格特-小柳-原田病的诊断多是基于临床检查和荧光素眼底血管造影检查的结果,但患者往往有虹膜后粘连,瞳孔难以扩大。此外,有些患者可有明显的晶状体混浊,这些均可影响眼底的可见性。对这些患者,超声波检查为诊断提供了重要的证据。最近Foster等详细描述了此综合征的眼部超声改变,这些包括:①弥漫性后极部脉络膜低至中度反射性增厚;②渗出性视网膜脱离局限于后极部或下方;③一定程度的玻璃体混浊,不伴有玻璃体的后脱离;④后部巩膜或表层巩膜增厚。 伏格特-小柳-原田病的超声改变应与其他疾病所致的改变相鉴别:①后部巩膜炎(见鉴别诊断);②良性反应性淋巴样增生,此种疾病可出现虹膜、睫状体和脉络膜弥漫性淋巴细胞浸润,引起前葡萄膜炎、渗出性视网膜脱离以及视网膜色素上皮变化,但90%的患者为单侧受累,并且炎症还可延伸至球后组织,超声波检查发现低反射性脉络膜增厚;③弥漫性脉络膜恶性淋巴瘤和其他肿瘤,此病少见,超声波检查结果类似于此综合征的改变,出现低反射性脉络膜增厚。但是大多数患者为单眼受累。在淋巴瘤或白血病受累眼,少至1~2mm的脉络膜增厚也可被超声波检查所发现。但Kincaid等则认为此综合征与肿瘤的脉络膜浸润在超声波检查方面有时很难鉴别。 6.眼电生理检查 眼电图(EOG)和视网膜电流图(ERG)方面的检查在伏格特-小柳-原田病诊断中无特异性,但对于屈光介质混浊者或进行随访观察可能有一定的意义。在前驱期和葡萄膜炎期EOG振幅降低,在慢性期,EOG振幅逐渐恢复。随着病程延长,患者L/D之比明显下降,在小于1.8者,在5年以下组为6.9%,5~10年组为26%,在10年以上组为87%。在炎症活动期眼静息电位的反应仍正常,在慢性期当视网膜色素上皮脱色素时,视网膜色素上皮对渗透压改变的敏感性降低。有人发现ERG在发病期表现为a、b波振幅降低,并可维持相当长一段时间,在慢性期和慢性复发期则逐渐恢复。病程越长,ERG改变者所占比例也越高,病程在5年以下者,55%显示暗适应ERG的b波振幅降低,在10年以上的患者中,均显示b波降低。闪光ERG振幅小于40μV在5年以下的患者中为9.7%,在10年以上者中占60%。暗适应ERG b波反映的是视杆细胞的功能,而闪光ERG则是反映视锥细胞的功能,从上述结果可以看出,伏格特-小柳-原田病对视杆细胞的损害要大于对视锥细胞的损害。 7.超声生物显微镜检查 超声生物显微镜(ultra-sound biomicroscope,UBM)是近年来出现的用于眼前段组织结构和疾病检查的一种超声检查方法。它不但对虹膜病变有较好的评价作用,还对用一般方法不易被观察到的睫状体及附近结构改变进行准确的评价。伏格特-小柳-原田病在早期虽然主要累及脉络膜,但虹膜睫状体也往往受累,表现为虹膜前、后粘连,后房纤维素性渗出,有时后房纤维素性渗出物可将后房分隔成数个后房(图3)。睫状体水肿、增厚,附近可见炎性渗出物,在个别患者尚可观察到睫状体的脱离,此种脱离有时可延伸至周边部,引起脉络膜脱离。
 浙公网安备
33010902000463号
浙公网安备
33010902000463号



