胎儿生长受限(fetal growth restriction ,FGR)亦称胎盘功能不良综合征或称胎儿营养不良综合征,系指胎儿体重低于其孕龄平均体重第10百分位数或低于其平均体重的2个标准差。 胎儿生长发育与多种因素有密切关系,如孕妇外环境,孕妇身体的病理生理条件,胎盘和脐带,胎儿本身的内环境等,还有妊娠前的精子情况亦有关。这些因素如影响胎儿细胞数目减少,或细胞大小异常者,则可导致小样儿或巨大儿等。20世纪50年代后,儿科与产科医师们注意到一些出生体重低于2500g的新生儿,其孕龄并非早产,而是已经足月或过期,这提示了体重与孕龄并不符合,后经研究了解到这组婴儿不仅在体格外表上,与...[详细]
胎儿生长受限的病因迄今尚未完全阐明。约有40%发生于正常妊娠,30%~40%发生于孕母有各种疾患及妊娠合并症者,10%由于多胎,10%由于胎儿问题—感染或畸形。下列各因素可能与FGR的发生有关。 1.胎儿因素 (1)遗传因素:胎儿出生体重的差异,40%来自双亲遗传因素,以母亲遗传和环境影响较大。遗传因素是决定FGR发生率的关键,所以FGR伴有各种遗传疾病。美国亚特兰大市先天性缺陷项目报告中提到染色体畸形儿中有FGR的达到38%以上。而在FGR中发生大畸形的危险性约为8%。虽然其数量不大,但这些畸形所造成的负担是很明显的。所以产前诊断是产科医师处理FGR的重点。 临...[详细]
1.遗传因素所致的FGR的畸形范围广 包括中枢神经系统、心血管系统、胃肠道、泌尿生殖系统、肌肉骨骼系统和颅面畸形。虽然已肯定了先天性畸形伴有FGR,但其伴发的发病机制还不清楚,是FGR导致先天性畸形的发生呢?或是先天性畸形的存在倾向于FGR?在核型异常中,显然是先有内在的染色体病,最后引起了FGR。理论上还必须考虑一种未知的机制是引起先天性畸形和FGR这二者,回答这一问题就能解决正常或异常的胎儿生长发育。 2.胎儿感染 引起FGR发生的发病机制还不清楚。通过巨细胞病毒及风疹围生期感染结果的研究,发现有几个机制最后可导致FGR,通过胎盘,胎儿感染巨细胞病毒后,病理表现主要是细胞溶解...[详细]
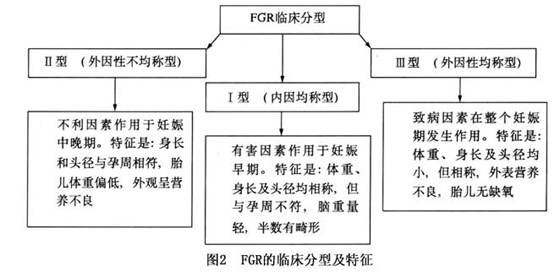
1.内因性均称型FGR 在妊娠开始或在胚胎期,危害的决定因素已发生作用,其特点为新生儿的体重、头径、身高相称,但和孕期不相称;各器官的细胞数减少、脑重量低;半数新生儿有畸形,能危及生存;主要病因为先天性或染色体病变、病毒或弓形虫感染等。 2.外因性不均称型FGR 危害因素在妊娠晚期才发生作用,胎儿内部器官基本正常,仅营养缺乏,故体重减轻而头围与身长不受影响,其特点为新生儿发育不均称,头围和身体与孕期相符合而体重偏低;外表呈营养不良或过熟状态;基本病因为胎盘功能不良或失调,常伴有妊高征、慢性肾炎、过期妊娠等病因。 3.外因性均称型FGR 是一种混合型,由于营养不良,...[详细]
胎儿生长受限儿容易发生胎粪吸入综合征,使新生儿窒息加重,应做好新生儿复苏抢救。
1.尿雌三醇测定 可以协助诊断胎儿、胎盘功能,在内因性均称型FGR中,尿雌三醇值曲线位于正常值和2个标准差之间,呈平行状态。在外因性不均称型FGR中,除非有肾上腺发育畸形,则直到37孕周时,尿雌三醇值还和正常值符合,以后则不再增长,以致到孕38周时,处于2个标准差以下,指示有严重功能不足,若尿雌三醇值直线下降,常提示胎儿有危险。 2.妊娠特异蛋白(SP1)测定 在孕28周以后,如SP1值小于第10百分位数,则多提示有胎儿生长受限,故SP1值测定有一定价值,可供临床参考。
1.超声检查 对疑有胎儿生长受限者,应进行系统地超声测量胎头双顶径,每2周1次,观察胎头双顶径增长情况。正常胎儿在孕36周前其双顶径增长较快,如胎头双顶径每2周增长<2mm,则为胎儿生长受限,若增长>4mm,则可排除胎儿生长受限。 此外,B型超声测胎儿胸廓前后径、腹部横径及腹部周径也能预测低体重儿体重,其中以胸廓周径较为正确。近年来,国外应用宫腔总容积(TIUV)测定也可早期诊断胎儿生长受限,其公式为V=0.523×ABC(0.523为常数),A=宫底至宫颈内口距离,B=宫腔横径,C=宫腔最大前后径。 2.脐动脉速率波形 应用脐动脉速率波形可早期发现FGR。通过脐动脉的...[详细]
1.产前检查 详细、认真地询问孕产史,对具有可能发生FGR的因素者,应警惕FGR的发生。 (1)宫底高度及体重的测量:根据宫底高度、腹围、孕妇体重,推测胎儿的大小和增长速度(因腹围、孕妇体重受多方因素的影响,所以不作诊断指标,仅作参考)。 在肯定末次月经和孕周的前提下,测量子宫底高度,在孕28周后,如连续2次产前门诊检查,宫底高度小于正常的第10百分位数时,则有FGR的可能(表4)。 (2)另外应注意孕妇体重,从孕13周起,体重以平均每周增加350g的速度直至足月。在孕13~28周期间孕妇因妊娠所致的全身改变,而以自身的体重增加为主,孕28周后如孕妇体重连续...[详细]
1.一般处理 (1)卧床休息:左侧卧位,可使肾血流量和肾功能恢复正常,从而改善子宫胎盘的供血。临床上可以见到不少病例,在卧床休息1~2周后,宫底高度从第10百分位数以下很快升高至第50百分位数,最后胎儿生长受限得以纠正,分娩出发育良好的新生儿。 (2)FGR的病因众多,其中包括母血中营养物质利用度的降低,或者是因影响通过胎盘的交换。所以FGR治疗的理论基础有补充治疗,但迄今这种疗法成效不大。近年来通过脐血管穿刺直接进入胎儿循环,为宫内治疗开辟了新的途径,治疗措施集中在2个方面: ①积极营养补充:实验性FGR,通过降低营养物质进入发育中胎儿有许多方式。charhon...[详细]
1.FGR儿出生后的发育 FGR儿以后个体生长发育很难预测。一般对称性或全身性FGR在出生后生长发育缓慢。相反,不对称型FGR儿,出生后生长发育可以很快赶上。 FGR儿今后的神经系统及智力发育也不能准确预测。1979年,Vohr报道早产的小于胎龄儿,在18~24个月时与适于胎龄的早产儿的预后类似。1983,Vohr等长期随访小于胎龄早产儿,预计其有良好的预后。1992年,Low等在9~11年长期随访研究,发现有一半的FGR儿存在学习上的缺点。接着Blair等报道FGR儿易发生脑瘫。 2.再次妊娠FGR的发生率 1986年,Barketeig等报道,有过FGR的妇女,再发...[详细]
1.内因性均称型FGR 常由染色体病变或胎儿病毒感染引起。应及早作出诊断,可于孕16周做羊膜腔穿刺,羊水培养,染色体核型分析,或甲胎蛋白测定等,防止畸形胎儿的出生。对孕期吸烟可影响胎儿生长发育情况,要加强宣传。 2.外因性不均称型FGR 多因妊高征、多胎妊娠、慢性肾炎或其他内科疾病合并妊娠引起,应加强对孕期并发症的防治或使其情况稳定,不致影响胎盘血供而引起宫内生长受限。 孕妇应加强营养,不可偏食,应多食富于蛋白质、维生素的食物,以防止对胎儿生长发育影响。


 2.胎盘因素 胎盘是提供营养和氧气以维持胎儿的性命。所以胎盘结构和功能的异常是发生FGR的病因,见表2。
2.胎盘因素 胎盘是提供营养和氧气以维持胎儿的性命。所以胎盘结构和功能的异常是发生FGR的病因,见表2。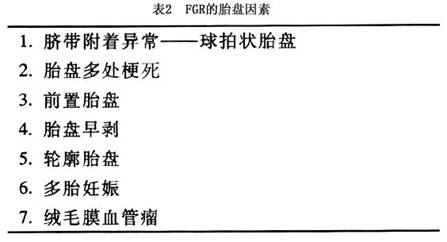 多胎是FGR发生的因素之一。多胎FGR发生率比单胎增高10倍之多。 3.母体因素 胎儿宫内生长发育反映了胎儿、胎盘和母体之间的平衡。胎儿依靠母体有充分的营养供应以及母体能将充分的营养通过血管分支输送入胎儿胎盘单位的能力。任何损害母体内环境稳定均可导致不利于胎儿的生长发育(表3)。
多胎是FGR发生的因素之一。多胎FGR发生率比单胎增高10倍之多。 3.母体因素 胎儿宫内生长发育反映了胎儿、胎盘和母体之间的平衡。胎儿依靠母体有充分的营养供应以及母体能将充分的营养通过血管分支输送入胎儿胎盘单位的能力。任何损害母体内环境稳定均可导致不利于胎儿的生长发育(表3)。 (1)营养因素:母体营养状况影响胎儿生长发育。这种影响与母体潜在的营养状况及其营养不良的时期及性质有关。通过观察及干预研究,发现母体营养不良对胎儿出生体重起中度影响。在1944~1945年荷兰饥荒中,热卡的限制如果每天低于6280kJ(1500kcal),则平均出生体重降低300g。在临床上,FGR的发生,母体胃肠道的功能起很重要的作用。 孕母营养与新生儿出生体重的关系甚为密切,孕妇营养是胎儿营养的基本来源,所以孕妇营养不良,蛋白质与热卡不足者,不仅影响胎儿生长发育,且累及婴儿出生后的智力发育。有人将2组孕妇每天供应热卡差异为2511.3kJ(600kcal)者作比较,热卡及蛋白质高的一组,其新生儿出生体重较另一组重250g。1929年菲律宾报道,孕妇营养丰富、一般或甚差,其低体重发生率分别为3.2%、11.0%和31.0%。1979年上海儿研所资料,1/4(9/35例)的小样儿是由于孕母偏食、严重孕吐而少食或因居住偏僻山区缺少菜肴所致。1980年Tatari等报道认为孕期大量体力劳动且营养不足者较轻体力劳动营养不足者容易产生小样儿。 (2)微量元素:近年来对微量元素研究发现,妊娠全过程严重缺锌的孕鼠,有一半流产,幸存的小鼠其出生体重仅为正常的一半,而且90%伴有各种畸形。如果妊娠全过程给轻度低锌食物,存活的仔鼠表现为发育迟缓、生存率降低。上海医科大学妇产科医院资料,通过正常儿与FGR儿微量元素的研究,发现FGR儿的血锌、铁、硒、钒、锰的含量均较正常儿为低,故认为FGR可能与多种微量元素的缺乏与不平衡有关。因此认为孕期微量元素的测定对孕期保健有指导意义,为胎儿宫内生长发育的需要应合理摄取营养,不能偏食,应进富含锌、铁、铜、锰、硒的食物,如鱼、蛋、瘦肉、动物肝、肾、豆制品、海带、新鲜蔬菜及水果等。 (3)子宫胎盘血流灌注:子宫胎盘血流灌注不良引起FGR者占1/3。妊娠高血压综合征、慢性肾炎、高血压孕妇由于子宫胎盘灌注不佳易引起FGR。高血压孕妇在动脉造影时可见髂血管及子宫血管狭窄。在妊娠高血压综合征孕妇,其胎盘种植部位,常见阻塞性动脉血管坏死。根据1982年上海医科大学妇产科医院资料,在232例胎儿宫内生长受限中,由妊高征引起者占24.1%,慢性高血压者占6.4%,双胎占18.5%,其他疾患占12.7%,胎儿先天性畸形占1.3%,有37.5%未找出原因。 (4)烟、酒和某些药物的影响:孕妇吸烟,由于一氧化碳和尼古丁可降低胎盘灌注和血携O2能力,并通过胎盘侵及胎儿。FGR发生率与吸烟量有关,每天吸烟1盒以上者,FGR发生率为12%,高于不吸烟者3倍。乙醇可直接或由其代谢产物乙醛酸影响胰腺功能,妨碍脂肪和脂溶性维生素(A、B、E、K)的吸收。故慢性酒精中毒,可诱发均称性FGR。应用降压药物降低动咏压,同时也降低了子宫和胎盘的血流量,影响胎儿宫内生长发育。 4.其他 近年来,随着分子生物学的研究与发展,母婴内分泌因子对FGR的影响,已受到学者的广泛关注。母婴某种生长因子或某种酶的缺乏或丢失可能是导致FGR的高危因素。有人提出FGR与胎儿自身的生长介质如表皮生长因子、胰岛素样生长因子缺乏有关。已知锌能促进胰岛素、胎儿生长激素的分泌,其因子的缺乏是否与缺锌有直接关系,有待进一步研究。 有3类因素可影响胎儿宫内生长发育(图1)。
(1)营养因素:母体营养状况影响胎儿生长发育。这种影响与母体潜在的营养状况及其营养不良的时期及性质有关。通过观察及干预研究,发现母体营养不良对胎儿出生体重起中度影响。在1944~1945年荷兰饥荒中,热卡的限制如果每天低于6280kJ(1500kcal),则平均出生体重降低300g。在临床上,FGR的发生,母体胃肠道的功能起很重要的作用。 孕母营养与新生儿出生体重的关系甚为密切,孕妇营养是胎儿营养的基本来源,所以孕妇营养不良,蛋白质与热卡不足者,不仅影响胎儿生长发育,且累及婴儿出生后的智力发育。有人将2组孕妇每天供应热卡差异为2511.3kJ(600kcal)者作比较,热卡及蛋白质高的一组,其新生儿出生体重较另一组重250g。1929年菲律宾报道,孕妇营养丰富、一般或甚差,其低体重发生率分别为3.2%、11.0%和31.0%。1979年上海儿研所资料,1/4(9/35例)的小样儿是由于孕母偏食、严重孕吐而少食或因居住偏僻山区缺少菜肴所致。1980年Tatari等报道认为孕期大量体力劳动且营养不足者较轻体力劳动营养不足者容易产生小样儿。 (2)微量元素:近年来对微量元素研究发现,妊娠全过程严重缺锌的孕鼠,有一半流产,幸存的小鼠其出生体重仅为正常的一半,而且90%伴有各种畸形。如果妊娠全过程给轻度低锌食物,存活的仔鼠表现为发育迟缓、生存率降低。上海医科大学妇产科医院资料,通过正常儿与FGR儿微量元素的研究,发现FGR儿的血锌、铁、硒、钒、锰的含量均较正常儿为低,故认为FGR可能与多种微量元素的缺乏与不平衡有关。因此认为孕期微量元素的测定对孕期保健有指导意义,为胎儿宫内生长发育的需要应合理摄取营养,不能偏食,应进富含锌、铁、铜、锰、硒的食物,如鱼、蛋、瘦肉、动物肝、肾、豆制品、海带、新鲜蔬菜及水果等。 (3)子宫胎盘血流灌注:子宫胎盘血流灌注不良引起FGR者占1/3。妊娠高血压综合征、慢性肾炎、高血压孕妇由于子宫胎盘灌注不佳易引起FGR。高血压孕妇在动脉造影时可见髂血管及子宫血管狭窄。在妊娠高血压综合征孕妇,其胎盘种植部位,常见阻塞性动脉血管坏死。根据1982年上海医科大学妇产科医院资料,在232例胎儿宫内生长受限中,由妊高征引起者占24.1%,慢性高血压者占6.4%,双胎占18.5%,其他疾患占12.7%,胎儿先天性畸形占1.3%,有37.5%未找出原因。 (4)烟、酒和某些药物的影响:孕妇吸烟,由于一氧化碳和尼古丁可降低胎盘灌注和血携O2能力,并通过胎盘侵及胎儿。FGR发生率与吸烟量有关,每天吸烟1盒以上者,FGR发生率为12%,高于不吸烟者3倍。乙醇可直接或由其代谢产物乙醛酸影响胰腺功能,妨碍脂肪和脂溶性维生素(A、B、E、K)的吸收。故慢性酒精中毒,可诱发均称性FGR。应用降压药物降低动咏压,同时也降低了子宫和胎盘的血流量,影响胎儿宫内生长发育。 4.其他 近年来,随着分子生物学的研究与发展,母婴内分泌因子对FGR的影响,已受到学者的广泛关注。母婴某种生长因子或某种酶的缺乏或丢失可能是导致FGR的高危因素。有人提出FGR与胎儿自身的生长介质如表皮生长因子、胰岛素样生长因子缺乏有关。已知锌能促进胰岛素、胎儿生长激素的分泌,其因子的缺乏是否与缺锌有直接关系,有待进一步研究。 有3类因素可影响胎儿宫内生长发育(图1)。
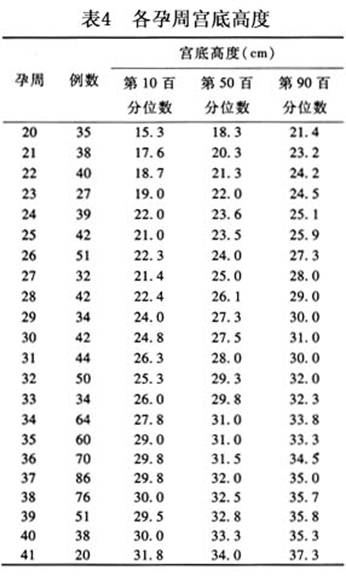 (2)另外应注意孕妇体重,从孕13周起,体重以平均每周增加350g的速度直至足月。在孕13~28周期间孕妇因妊娠所致的全身改变,而以自身的体重增加为主,孕28周后如孕妇体重连续3周未增加,要注意胎儿生长受限,同时注意有无合并妊高征或吸烟等情况。 FGR的诊断主要是动态观察妊娠图中宫底高度增长曲线的变化,可定期B超监测胎儿发育各项指标,另外胎心电子监护仪监护胎心变化曲线,并尽可能以多普勒血流图进行分型(图3)。
(2)另外应注意孕妇体重,从孕13周起,体重以平均每周增加350g的速度直至足月。在孕13~28周期间孕妇因妊娠所致的全身改变,而以自身的体重增加为主,孕28周后如孕妇体重连续3周未增加,要注意胎儿生长受限,同时注意有无合并妊高征或吸烟等情况。 FGR的诊断主要是动态观察妊娠图中宫底高度增长曲线的变化,可定期B超监测胎儿发育各项指标,另外胎心电子监护仪监护胎心变化曲线,并尽可能以多普勒血流图进行分型(图3)。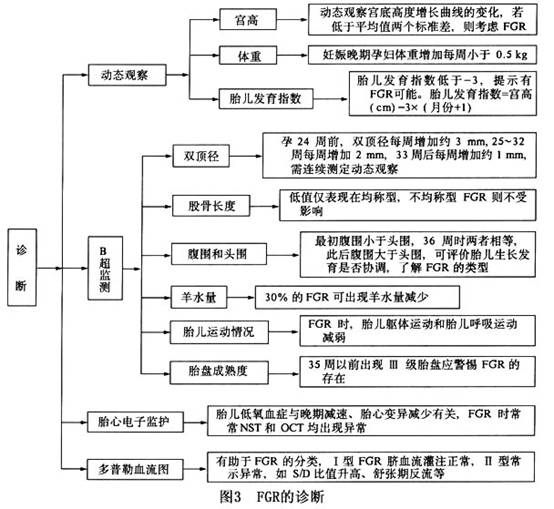 2.出生后诊断 (1)出生体重:FGR儿出生后,测量其出生体重,参照出生孕周,若低于该孕周应有的体重的第10百分位数,即可作出诊断。上海医科大学妇产科医院通过不同孕周娩出的新生儿出生体重的分析共20844例,作出孕周体重表及第10,25,50,75及90百分位数值(表5)为诊断FGR儿的参考。
2.出生后诊断 (1)出生体重:FGR儿出生后,测量其出生体重,参照出生孕周,若低于该孕周应有的体重的第10百分位数,即可作出诊断。上海医科大学妇产科医院通过不同孕周娩出的新生儿出生体重的分析共20844例,作出孕周体重表及第10,25,50,75及90百分位数值(表5)为诊断FGR儿的参考。 (2)胎龄估计:对出生体重<2500g的新生儿进行胎龄的判断是十分重要的。由于约15%的孕妇没有正确的月经史,加上妊娠早期的阴道流血与月经混淆。近代避孕药的广泛使用,月经史很难掌握,这就为胎龄估计带来困难。从实用意义而言,外表观察对胎龄估计较为重要。神态老练,耳壳可摸及软骨,易复形;乳腺易摸到结节;足跖纹理多;指甲超过指端;睾丸下降,阴囊皱襞多;大阴唇能遮盖小阴唇;肌张力较好;皮肤厚度增加,伴有蜕皮,皮肤色泽变淡;拥抱反射完成良好,伴有内收;握持反射能将婴儿身体带起等,均提示胎龄较大。此外骨骼的成熟度对估计胎龄也可提供参考。
(2)胎龄估计:对出生体重<2500g的新生儿进行胎龄的判断是十分重要的。由于约15%的孕妇没有正确的月经史,加上妊娠早期的阴道流血与月经混淆。近代避孕药的广泛使用,月经史很难掌握,这就为胎龄估计带来困难。从实用意义而言,外表观察对胎龄估计较为重要。神态老练,耳壳可摸及软骨,易复形;乳腺易摸到结节;足跖纹理多;指甲超过指端;睾丸下降,阴囊皱襞多;大阴唇能遮盖小阴唇;肌张力较好;皮肤厚度增加,伴有蜕皮,皮肤色泽变淡;拥抱反射完成良好,伴有内收;握持反射能将婴儿身体带起等,均提示胎龄较大。此外骨骼的成熟度对估计胎龄也可提供参考。 浙公网安备
33010902000463号
浙公网安备
33010902000463号



